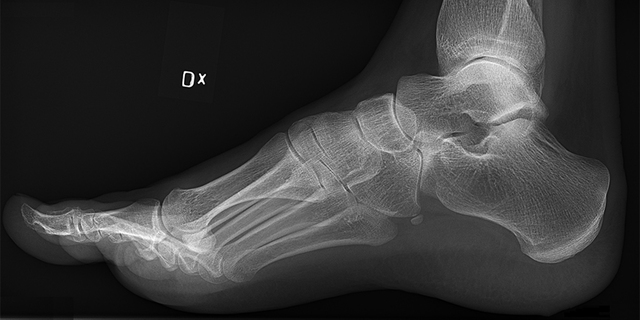
Suite à une grave entorse de la cheville, un patient diabétique âgé de 48 ans avait précipité une ostéoarthropathie neuropathique de Charcot extrême : l’os de la cheville était totalement disloqué du tibia et du calcanéus, il souffrait d’ostéomyélite, présentait une ulcération de 10 cm de diamètre provoquée par la dislocation de l’articulation de la cheville, un affaissement de la voûte plantaire et ne déambulait plus depuis 13 mois.
La reconstruction du pied et de la cheville du patient fut un processus long qui impliqua le traitement de son ostéomyélite, 6 mois de fixateur externe afin de tirer lentement sa peau et de remettre le tissu mou et les vaisseaux dans leur position d’origine, 3 interventions chirurgicales avec armature interne et externe pour stabiliser le pied et la cheville, et débridement de l’ulcération à la cheville qui était remplie de liquide et de tissu cicatriciel dû au fait que la cheville était disloquée depuis plusieurs mois. Sans parler du fait que le patient avait perdu 2 ans ½ de sa vie pendant lesquels il n’avait pu ni travailler, ni marcher, ni conduire. Le reste de son corps était touché par son immobilité qui avait provoqué une perte de tonus et de coordination de la masse musculaire.
La réparation du « pied de Charcot » était limitée par l’étendue de ses blessures et par des délais prolongés en attente de chirurgie. 30 mois après sa première blessure et 11 mois après sa première intervention chirurgicale, le patient parvenait enfin à marcher avec une attèle, pouvait conduire et suivait une réhabilitation pour renforcer son corps.
Cependant, les souffrances et la perte fonctionnelle de sa cheville auraient très bien pu être évitées. Le centre de soins des plaies dans lequel il s’était rendu à cause de l’immense lésion provoquée par la dislocation de l’articulation de la cheville et la destruction totale du talus qui était sorti de son pied 2 mois après s’être foulé la cheville, aurait dû à ce moment là lui suggérer de demander une reconstruction chirurgicale, cela aurait permis d’éviter cette ostéomyélite et la complète dégradation de Charcot de sa cheville, de l’arrière pied et de la voute plantaire. De plus, la réparation de son pied et de sa cheville aurait été bien meilleure et aurait engendré des procédures moins longues et moins de complications, et le patient aurait été contraint à subir moins d’invalidité et aurait eu une meilleure qualité de vie.
Lésions plantaires dues au « pied de Charcot »
De nombreux patients atteints du « pied de Charcot » à cause de leur diabète ont besoin de chirurgie reconstructrice ou d’une orthèse pied-cheville sur mesure, d’attèles et/ou d’une botte de décharge pour soigner et prévenir les lésions plantaires chroniques dues à la déformation classique à « pied en piolet » de cette condition. Une inflammation incontrôlée provoque l’affaissement du milieu du pied et pousse le bas du pied vers le sol. Les personnes souffrant du « pied de Charcot » ont souvent une neuropathie qui fait en sorte qu’elles ne sont pas conscientes de l’irritation constante du tissu plantaire, lequel fini par céder, créant une lésion qui ne guérit pas ou qui devient récurrente.
Les personnes diabétiques peuvent également souffrir de multiples comorbidités telles qu’une mauvaise circulation, des problèmes de fonction rénale et une malnutrition pouvant conduire à une augmentation des risques d’infection. L’infection du pied est la principale raison d’hospitalisation des patients diabétiques, et de 5 à 24 % des ulcères du pied conduisent à l’amputation du membre.1 Certaines études suggèrent que jusqu’à 13 % de tous les patients atteints de diabète et 29 % des patients avec une neuropathie diabétique développent l’arthropathie de Charcot.2
Jusqu’à un quart des cas de « pied de Charcot » sont diagnostiqués de façon erronée ou tardive, après que le pied ait développé une déformation.3 Le premier symptôme du « pied de Charcot » est une inflammation locale aiguë, et de nombreux patients se rendent dans les cliniques pour le soin des plaies avec un pied enflé et chaud qui est souvent pris pour une ostéomyélite, une ostéoarthrite septique agressive ou un état septique. Ces patients sont fréquemment traités inutilement par antibiotiques, ce qui n’arrête en rien l’inflammation incontrôlée du « pied de Charcot ».
Solutions efficaces pour le « pied de Charcot »
La botte de décharge est un dispositif conçu pour stabiliser le pied et la cheville tout en soulageant les points de pression dus à la déformation du pied, répartissant ainsi le poids sur l’ensemble du pied et empêchant la progression de la déformation. Cependant, la botte de décharge est lourde et difficile à manœuvrer, en particulier avec les patients cardiopathes et souffrant d’atrophie aux muscles de la jambe et la plupart des patients refuse de l’utiliser. Décharger le poids du pied peut également créer des pressions artificielles sur le pied opposé, conduisant à des lésions, voire à des fractures.
Les options chirurgicales du « pied de Charcot » sont l’exostosectomie pour raser la proéminence osseuse et retirer l’os infecté, ou bien la reconstruction du pied à l’aide de fixateurs externes et internes. L’exostosectomie est une stratégie sous-optimale car l’os rasé est symptôme d’un déséquilibre dans les pieds. La chirurgie reconstructrice reforme une substructure du pied et chaque reconstruction est unique.
Il est recommandé d’effectuer systématiquement une biopsie osseuse ainsi qu’un rapide examen de l’ADN génomique bactérien avant d’opérer, et ce pour déterminer quelles bactéries sont présentes et donner au patient les antibiotiques appropriés. Les antibiotiques à large spectre pourraient conduire à une inutile toxicité ainsi qu’à des complications chez un patient diabétique. Pendant que la lésion guérit, il est possible de remodeler l’os pour ensuite effectuer la reconstruction. On utilise des fixateurs externes ou bien une nouvelle technologie appelée système de fixation externe SALVATION (Wright Medical, Memphis, TN), qui permet de perforer le métatarsien et d’insérer des broches métalliques du métatarsien au talus à travers le milieu du pied (le « beaming », inventé par le docteur en médecine podiatrique William Grant).
Après avoir éliminé les tissus lésés et cicatriciels secondaires, souvent il ne reste plus assez de tissu pour refermer la plaie. Il est possible d’utiliser des allogreffes de cordon ombilical humain et de membrane amniotique cryoconservés (Neox ; Amniox Medical, Miami, FL), qui sont une source de cytokines antifibrotiques et anti-inflammatoires et de protéines matricielles de choix afin de favoriser une rapide cicatrisation tout en réduisant l’inflammation, l’adhérence et la formation de cicatrice. Neox régule l’inflammation, ce qui permet à la plaie de se refermer et de guérir rapidement tout en réduisant le risque d’infection. Il est également recommandé d’effectuer un suivi des plaies.
Des procédures chirurgicales prophylactiques (ténotomies, arthroplastie digitale et procédures destructrices des articulations) sur des patients diabétiques contribuent à soigner et à prévenir l’apparition ou la récurrence de lésions. Les patients diabétiques peuvent être fragilisés à cause des nombreuses complications de leur pathologie. Chaque décision prise au sujet du traitement du pied diabétique est cruciale pour prévenir la morbidité et la mortalité. En collaborant, les médecins spécialistes des plaies et les podiatres sont à même de prendre les bonnes décisions et d’intervenir de façon précoce afin que la préservation, plutôt que le sauvetage, soit une option pour le patient.
Source : Today's Wound Clinic; Why Collaboration is Essential for Early and Successful Treatment of Charcot Foot; May 13, 2019 ; Volume 13 Issue 5 - May 2019 ; Pages: 22-24 ; Alan Block, DPM